Dans ce qui suit on présente les équipements les plus utilisé à l’hôpital (ou en structure de santé)
+ utilisation (indication habituelle).
… et dont l’omission peut conduire à des décisions thérapeutiques inadaptés telle que :
La mesure de la Pression Artérielle à la jambe chez un patient assis qui donne une mesure faussement élevée de la Pression Artérielle
et qui pourrait conduire à la prescription d’antihypertenseurs chez un patient normotendu !
Plan
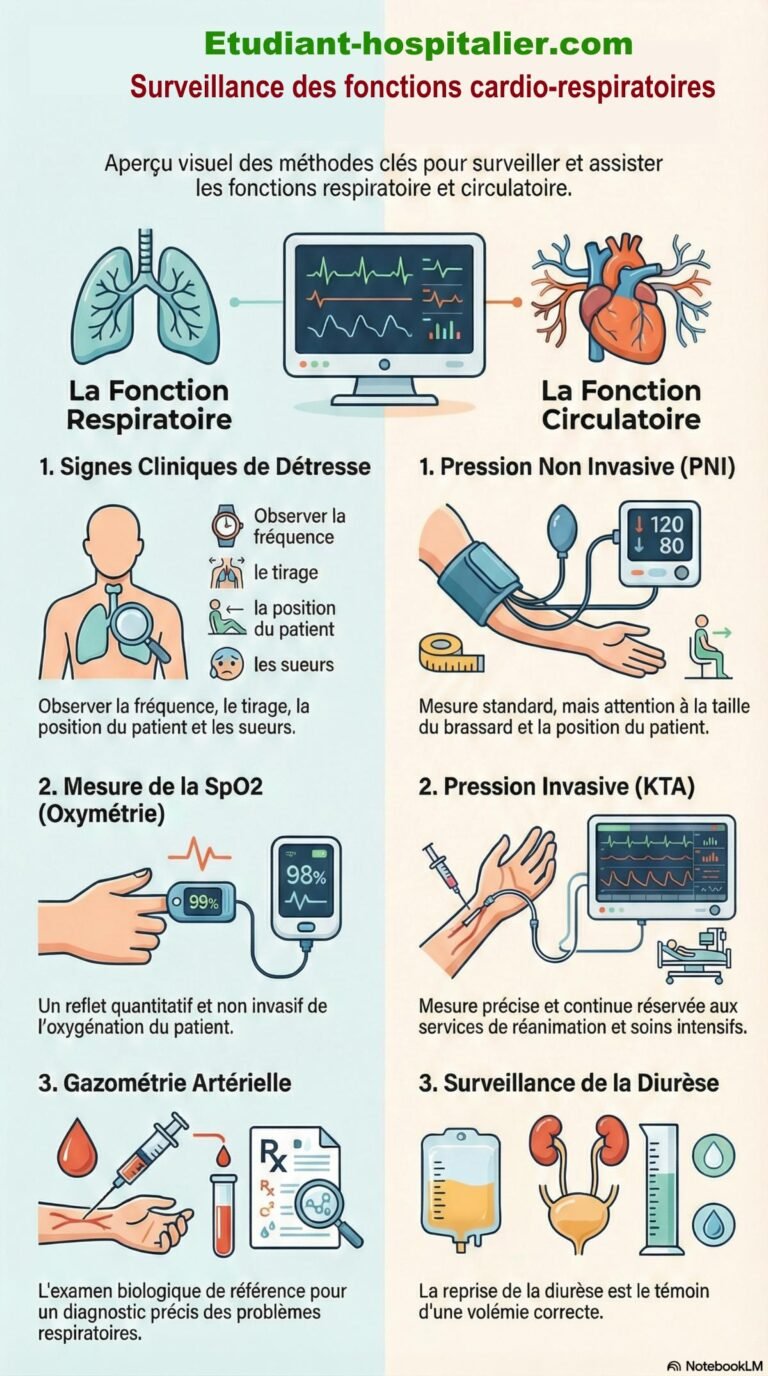
Comment surveiller (ou déceler) des problèmes respiratoires ?
- Clinique
- Mesure de la SpO2
- Gazométrie
Comment surveiller (ou déceler) des problèmes respiratoires ?
Clinique
Peut être monitorée (surveillée automatiquement) grâce aux électrodes ECG du scope
16 à 20 mouvements /minute pour un adulte au repos.
On parle de polypnée au delà de 20 / min.
Ce qui oriente vers une inefficacité de l’appareil respiratoire à assurer ses fonctions d’oxygénation et/ou d’élimination du CO2
Et de bradypnée en dessous de 12 / min.
Oriente vers un problème de la commande centrale (effet des drogues anesthésiques ou sédatives sur les centres respiratoires) ou épuisement musculaire majeur (prélude à l’arrêt respiratoire).
témoignant de difficultés respiratoires (dyspnée)
* un balancement (dépression inspiratoire du thorax) thoraco-abdominal indique des difficultés respiratoires
(et est en faveur d’une obstruction des voies respiratoires hautes).
* un tirage sus sternal
* une contraction des muscles respiratoires accessoires
* battement des ailes du nez
Un soulèvement non symétrique du thorax est aussi suspect !
(oriente vers un épanchement pleural)
un patient qui ne peut pas s’allonger, et se sent obligé de rester assis pour respirer est un signe de détresse respiratoire.
Témoigne souvent d’une augmentation rapide du CO2
le patient est trempé, même les pansements ont tendance à se décoller…
L’appréciation clinique de la coloration est peu précise,
quand le patient est cyanosé c’est déjà grave
(La cyanose apparaît pour une SpO2 < 75% chez l’enfant)
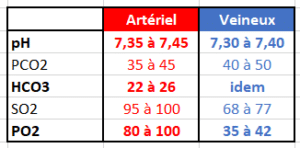
La SpO2 (saturation périphérique en oxygène) est un reflet de l’état d’oxygénation du patient.
La mesure de la SpO2 grâce à un saturomètre permet une appréciation plus précise
(2% de marge d’erreur pour des valeurs > 90% mais quand le capteur est déconnecté il affiche 85% et il deviens peu fiable quand la SpO2 < 80%),
quantitative et chiffrée de l’état d’oxygénation du patient
On peut surveiller l’efficacité du traitement et voir si la saturation augmente, reste stable ou diminue.
et permet de sortir du :
cyanosé (= très grave) ou
coloration normale
(peu fiable car ne veut pas dire grand chose :
car n’exclu pas un problème débutant
et ne permet pas de suivre l’évolution d’une situation vers l’amélioration ou non
ce qui est rendu possible maintenant par l’utilisation des saturomètres).
Son avantage c’est qu’il n’est pas invasif (pas besoin de prélever le patient),
plus besoin de courir au labo avec sa seringue,
ni d’attendre des résultats qui dans une situation urgente semblent durer un siècle.
mais parfois la SpO2 est difficile à obtenir
(patient en hypotension ou vasoconstriction périphérique qui peut être due au froid).
Avoir un saturomètre dans la poche
(surtout que maintenant on peut trouver un saturo pour 10€),
permet de prendre une orientation thérapeutique adaptée rapidement :
(MHC, chariot urgence, gazo ou simplement rassurer le patient)
et de ne pas être obligé d’attendre les résultats de la gazométrie
(qui demeure l’examen de référence permettant de prendre une décision thérapeutique raisonnée).
Par ailleurs de nos jours les patients sont plus rassurés par les appareils que par les soignants,
alors montrer une SpO2 normale au patient permet tout de suite de le rassurer et d’apaiser son angoisse …
(plus de détails concernant la SpO2 sur cette vidéo
du MOOC comprendre la respiration de l’UCL)![]()
Examen biologique
Menu visuel des pages en lien avec la respiration
Cliquer sur l'image de la page qui vous intéresse
Souvent pour assister la fonction circulatoire il suffit de poser un abord vasculaire et procéder à un remplissage vasculaire,
d’où la page concernant les abords vasculaires mais aussi celle des perfusions(remplissage vasculaire)
Parfois on a recours à la perfusion continue de médicaments tonicardiaques et/ou vasopresseur
et dans des cas extrêmes (choc cardiogénique) on peut avoir recours à :
* une assistance mécanique grâce aux dispositifs mécaniques ci-dessous
Dispositifs mécaniques d'assistance circulatoire
Dispositif mécanique intra-aortique d’assistance
ventriculaire, utilisant le déplacement du volume sanguin, généré par le gonflage et dégonflage d’un ballon pour augmenter la perfusion coronaire et diminuer la consommation d’oxygène du myocarde.
La console de CPIA est couplée à la pression artérielle sanglante ou éventuellement à l’ECG.
Le ballon est gonflé brutalement en diastole et dégonflé en systole.
Il augmente ainsi la pression de perfusion coronaire, cérébrale et rénale
Le ballon de contre-pulsion en silicone de 40 ml, gonflé à l’hélium, est mis en place par voie fémorale dans l’aorte thoracique descendante.
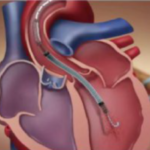
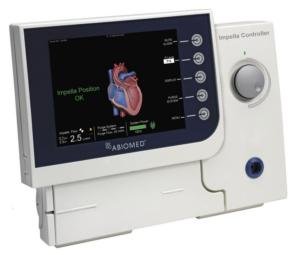
= Mini pompe montée dans un cathéter
∅ 12F permet de décharger le VG en assurant un débit continu non-pulsatile de 2.5 L/min.
Aspire le sang dans le VG et le renvoie dans l’aorte ascendante.
Un plus grand diamètre (Ø 21F) donne un meilleur débit mais nécessite une mise en place chirurgicale

Dispositif d'assistance Extra Corporel
Extra Coroporeal Membrane Oxygenation
Montage Veino-Artériel pour les défaillances cardiaques et Veino-Veineuse pour les défaillances respiratoires
Surveillance de la fonction circulatoire
Pression Non Invasive (PNI)
Mesure de la pression artérielle
C’est la méthode de référence et la plus ancienne.
Elle repose sur l’auscultation des bruits artériels de KOROTKOV (entendus en aval du brassard pneumatique lors de son dégonflage progressif)
En pratique, le brassard est gonflé 30 mmHg au-delà de la disparition du pouls radial, puis il est dégonflé lentement (10 mmHg / battement).
Le stéthoscope est placé juste en dessous du brassard, sur l’artère humérale.
La pression artérielle systolique (PAS)
⇔ l’apparition des bruits (phase 1).
Puis les bruits se modifient et deviennent plus intenses (phase 2),
puis plus longs et souvent accompagnés d’un souffle (phases 3),
puis s’assourdissent (phase 4),
et disparaissent (phase 5)
La disparition des bruits (début de la phase 5)
⇔ pression artérielle diastolique (PAD).
= palpation du pouls lors du dégonflage
est une méthode approximative qui ne donne que
la Pression Artérielle Systolique = PAS ⇔ (apparition du pouls).
est une variante de la méthode palpatoire.
On peut voir sur les manomètres anéroïdes, l’aiguille osciller de façon synchrone au pouls.
Le début des oscillations correspond à la PAS
(pression artérielle systolique)
et la PAD correspond à l’arrêt des oscillations de l’aiguille
(souvent difficile à apprécier en pratique)
les appareils à colonne de mercure
(encore présents dans certains services et cabinets médicaux)
sont les plus fiables
mais sont en voie de disparition à cause des risques écologiques du mercure.
Ils sont remplacés par des appareils anéroïdes (manomètres à aiguille).
L’emploi des appareils électroniques homologués est autorisé par la réglementation.
Quand on prend la PA à la jambe d’un patient assis,
il est certain d’avoir au moins 30 mmHg en plus !
(la mesurer à la jambe n’est fiable que si le patient est complètement allongé et en l’absence d’artériopathie des membres inférieurs)
De même que quand on prends la PA d’un patient couché de profil,
la PA du bras d’en haut est plus basse que la PA du bras sur lequel il est couché.
(mais aucune des 2 mesures n’est vraie.
Il faudrait remettre le patient sur le dos pour avoir la vraie valeur)
Utiliser le bon brassard à tension (un brassard trop grand donne une valeur plus basse que la réalité et un brassard trop petit donne une valeur trop haute !).
Ne pas s’acharner à maintenir un brassard manifestement trop petit qui se défait quand on gonfle pour prendre la tension (il faut en prendre un plus grand ou changer de site de mesure).
En cas d’HTA toujours penser à vérifier l’autre bras
Quand l’appareil de mesure automatique indique des valeurs trop proches (style 80/77/76)
⇒ reprendre la mesure +++
Si nécessaire bien repositionner le brassard avec le repère artériel bien en regard du pouls
À la base, les appareils de mesure automatisée de la PA sont performants pour la mesure de la PAM,
la PAS nécessite plus de précision et l’absence de mouvement du patient,
quand à la PAD se sont des algorithmes qui permettent de la déterminer.
Maintenant on trouve de plus en plus de protocoles thérapeutiques basés sur la PAM
mais de nombreux praticiens sont encore attachés à la PAS
(Pression Artérielle Systolique)
Mesure invasive de la pression artérielle
Le matériel utilisé pour la mise en place d’une pression artérielle invasive sont :
- Kt artériel radial (8 cm) ou fémoral (11 cm),
- Set d’artère,
- support de tête de pression,
- Poche à pression,
- Poche souple de SSI 0,9% (500 ou 1000 ml selon la poche à pression)
- câble d’artère (= connecte le set de pression au scope)
- Scope
Matériel pour la pose
- Antiseptiques pour préparer le site de pose
- champs stériles
- fil + aiguille pour fixer le kt + lame de bistouris (prévoir porte-aiguille si aiguille courbe)
- pansement stérile
- anesthésique local (lidocaïne injectable pour un site fémoral ou patch EMLA pour un site radial, en dehors du cadre de l’urgence)
- CAOPT + sac DASRI
Pour l’opérateur (geste stérile)
Charlotte (ou calot) + masque + tenue + gants stériles.
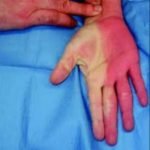
Artère radiale
normalement après test d’Allen
(qui permet de vérifier que l’artère cubitale peut suppléer la radiale pour la vascularisation de la main)
Test d’Allen = Compression à la fois des artères cubitales et radiales
⇒ blanchissement de la main (signe d’ischémie) quand on relâche l’artère cubitale tout en maintenant la compression radiale la main se recolore dans les 10 s .
Le test est dit positif.
ou fémoral.
On a recours à la technique de Seldinger (qui permet d’utiliser une aiguille fine lors de la ponction grâce à l’utilisation un guide métallique souple dont l’un des bouts est mousse, pour éviter de disséquer la paroi de l’artère, et qui sert de guide pour retirer l’aiguille de ponction en d’enfiler le kt à la place)
+ Asepsie chirurgicale comme pour la pose d’une VVC (Voie Veineuse Centrale)
… Pour plus de détails vous pouvez allez sur la page (site externe)
Zéro (vérifier au moins une fois par vacation, après nursing, lors des changements de position ou si valeurs aberrantes, cela permet d’éviter de nombreux traitements inutiles)
Poche à pression (si le flacon est vide ce n’est pas la peine d’augmenter la pression sous prétexte que le mano est défectueux ou de flusher à la seringue 2 à 5 ml)
Flush : prendre conscience qu’on injecte du sérum physiologique sous pression à contre courant de la circulation artérielle
Pansement réguliers : tout les 2 jours si pansement textile et 1 fois / semaine si transparent ou gel avec chlorhexidine (selon protocole du service)
Vérification que la poche est à la bonne pression (300 mmHg) et
changement de la poche de sérum physiologique (sans attendre qu’elle soit entièrement vide et risquer l’obstruction du Kt et des tracés positionnels),
et changement du set de pression (généralement tous les 4 jours ou selon protocole du service)
Surveillance de la diurèse
En cas de rétention urinaire aiguë et que le sondage vésical n’est pas possible (volumineux adénome de la prostate) ou contre-indiqué (fracture du bassin), l’option restante est la cystostomie qui est un abord percutané de la vessie en réplétion (globe vésical) grâce à un set spécifique pour permettre sa vidange.
En cas de rétention urinaire aiguë et que le sondage vésical n’est pas possible (volumineux adénome de la prostate) ou contre-indiqué (fracture du bassin), l’option restante est la cystostomie qui est un abord percutané de la vessie en réplétion (globe vésical) grâce à un set spécifique pour permettre sa vidange.
La surveillance de la diurèse rentre dans le cadre de la la surveillance de la fonction hémodynamique.
La reprise (spontanée, non produite par l’usage des diurétiques) de la diurèse est le témoin que le corps ne se considère plus en hypovolémie.
Sondes vésicales
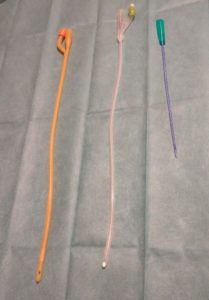
Le moyen le plus précis consiste à utiliser une sonde vésicale (permet de quantifier le débit urinaire en continu et en temps réel).
→ pour plus d’info voire aussi la page
Poche de diurèse horaire
La partie rigide
(à vider périodiquement dans la poche souple)
permet une lecture exacte de la diurèse contrairement aux poches souples
(mêmes si elles sont graduées).

parfois on peut se contenter d’une surveillance au péniflow (chez l’homme uniquement) ou au pistolet (il en existe des modèles féminin mais qui sont plus courts) , l’usage du bassin de lit est assez incertain.
Suivez-nous sur :



























Vous devez être connecté pour poster un commentaire.